(檳城訊)一般人會定期接受身體健康檢查,但往往忽略眼睛健康檢查的重要性。
其實造成失明有很多种因素,全球排行第一白內障、第二青光眼、第三是老年黃斑部病變和排行第四的糖尿病視網膜病變。
雖然人們對白內障的認知已逐漸進步,但依然有不少民眾會抱着等白內障成熟後,才能動手術的觀念。至於,被視為剝奪視力的無聲小偷青光眼,雖然近年在醫治方面已經有突破,除了可以用眼藥水降低眼壓以外,現在也有更先進的微創手術作為更進一步的治療,可是往往病人在被確診為患有青光眼時已經是屬於晚期,而視力也已經嚴重衰退,有些甚至已經屬於失明。
至於老年黃斑部病變(Age-related Macular Degeneration, AMD)的患者,會因為眼睛中央黃斑部退化,以致視力模糊,甚至無法辨識臉孔和顏色等。
家族有人青光眼 40歲以上每年驗眼
青光眼是一種漸進性視覺神經損傷的眼科疾病,甚至會造成永久性失明。
眼科、白內障與屈光外科顧問梁依玲(Neoh Yee Ling)醫生指出,青光眼是因為眼睛主要視覺神經線損傷,而且這些神經線一旦損傷就無法痊癒,無論是進行手術或藥物治療,也只能助於保留尚未損傷的神經線,所以,治療青光眼的主要目標是盡早診斷與治療。
青光眼主要分為原發性開角型和閉角型。原發性開角型青光眼可以有高眼壓或是正常眼壓性之分。高眼壓開角型青光眼是因為眼球內的房水排水不順暢,造成眼壓逐漸升高,但因為是慢性的變化,所以患者是不會感覺到任何不適。至於閉角型青光眼,顧名思義則是眼球內房角突然狹窄或關閉,導致眼內的房水不能排出而漲滿,造成眼壓突然飆升,導致病患感覺劇烈眼漲、視力模糊、眼睛疼痛及紅腫,甚至是頭痛和嘔吐等癥狀。
她說,患有開角性青光眼的人數會較多,而這類患者在早期是毫無症狀的,即不會出現視線模糊,眼睛也不會如急性閉角性青光眼般脹痛和紅腫。
早期青光眼患者的周邊視覺範圍會逐漸縮小,至致嚴重期時喪失中心視野才會讓患者感覺視覺明顯下降,進而前往就醫。
然而,當病患前來就醫時已是青光眼的晚期,神經線可能已高達90%損傷。
梁醫生指出,雖然罹患青光眼的機率會隨着年齡漸長而提高,但並非如白內障般每個人都會患上。不過,基因和某些身體疾病等因素,也會提高罹患青光眼的機率。
她表示,由於部分青光眼患者有家族史,所以若一名病患被診斷為青光眼患者,醫生都會要求40歲以上的至親前來眼科做年度詳細眼睛檢查,以確保患者及時就醫以避免失明。然而,相較於白內障,民眾對於青光眼的意識很低,也極少數病患會叫至親前來檢查。
因此,她建議若是家族有青光眼患者,而40歲以上者則需要每年檢查一次眼睛。
她也說,手機雖不是造成患上青光眼的主因,但手機會造成其他眼疾如乾眼癥。同時,醫生不鼓勵民眾在黑暗中觀看手機,因為可能會對視網膜造成傷害而影響視力。
青光眼患者須終身接受治療,她說,目前會通過藥物治療,以眼藥水降低眼壓而減少對視覺神經線的損壞,所以按時滴眼藥水是非常重要的。若情況不能以藥物所控制,就需依情形而考慮進行手術。
越遲動手術風險越高 白內障要及早求醫
白內障是隨着年齡的增長,眼睛水晶體溶性蛋白質將逐漸變成不可溶性蛋白質,進而形成視野霧狀、朦朧等混濁的現象。然而,隨着白內障普遍化、手術簡單化和價格公眾化下,醫生都會鼓勵民眾及早求醫。
然而,許多民眾都會等待白內障變得高密度(成熟)後,才會有進行手術的觀念。然而,梁醫生指其實越遲進行白內障手術不只是會提高風險,甚至會有引發其他併發症而致盲的可能性。
她說,高密度白內障後才進行手術是以前老一輩的觀念,隨着現在科技進步和醫學知識的了解,較早進行白內障手術會減低風險。
“病人身體隨着年齡退化,而眼睛的構造也會比較脆弱。若等到眼睛結構很脆弱才來進行手術,風險很高之餘也會傷害眼睛其他部分。”
她解釋,以前或許為白內障執刀的醫生不多,以及所需儀器的供應非常有限,因此當治療者與供應和患者的數量供不應求的時候,便只好安排病人白內障較“成熟”時才前來進行手術。相對於今時的科技以及對於白內障手術更深切的研究和理解,較早動白內障手術其實風險較低。
她說,比較年輕的長者因為身體狀態和眼睛結構還比較健康,手術風險性也相較較低。然而,往往病人都會有忌醫的心態,以及對手術有高風險存有迷思。
“白內障是一種年齡老化的現象,當然也有繼發性白內障會因為其他的因素而出現在較年輕的患者,其中包括嚴重糖尿病、長期服用或使用藥物如類固醇、過多紫外線等。”
她說,白內障會影響病人的視線,而且白內障不能通過藥物和改變生活飲食,作出改變。
“目前,唯一的治療方式為進行手術去除已混濁的水晶體,之後再植入透明的人工水晶體。”
長者抽煙肥胖高風險 黃斑部病變可致盲
眼睛的黃斑部是在視網膜裏中間位置,主要負責中央視力焦距,而我們眼前所見主要是靠黃斑部操控清楚。然而,當出現老年黃斑部病變(age-related macular degeneration,AMD)時,便會造成中央視力模糊或者出現視野盲點。
老年黃斑部病變是一種因老化而產生的視網膜中央黃斑部退化的疾病,也是一種無痛和漸進性眼睛疾病。
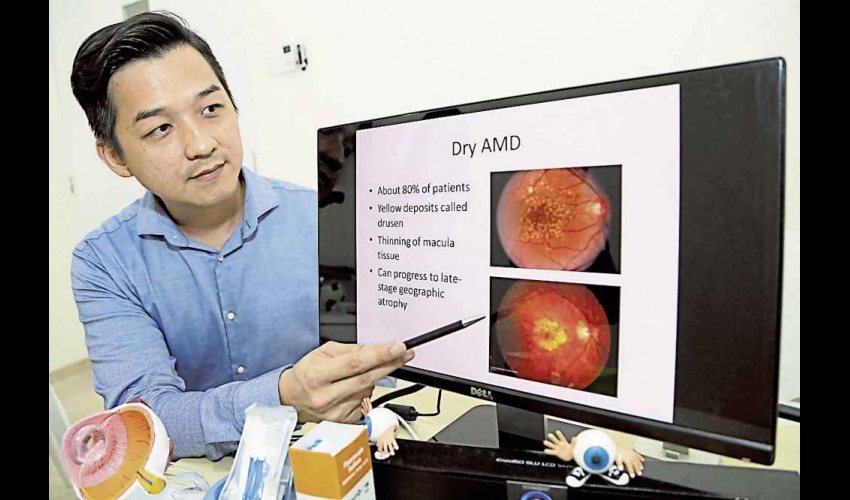
眼科、白內障與屈光外科顧問鄭永翰(Anson Teh)醫生指出,老年黃斑部病變是樂齡人士中很普遍的現象,患者並不是完全失去視力,而是他們會失去敏感的中心視力。
“中心視力會出現事物變形或盲點,所看到的東西會變得彎曲和波浪形。”然而,中央視力對日常生活和工作很重要,包括閱讀、辨認臉孔、顏色和駕駛等都是依靠中央視力。
患者多數有心臟病
老年黃斑部病變分為乾性和濕性。鄭醫生指出,目前大約80%的患者為乾性老年黃斑部病變,即黃斑區出現一些黃色點狀沉着物即稱為玻璃膜疣(Drusen)。
至於,濕性老年黃斑部病變則是患者的黃斑部底出現不正常的血管,稱為脈絡膜新生血管(CNV),這些血管會造成視網膜出血、水腫及視網膜組織的破壞,最終導致疤痕形成,甚至造成視力喪失。
他說,患有老年黃斑部病變的高風險群,包括老年人、抽煙、遺傳、肥胖和高血壓者。同時,抽煙者病發的機率為2倍。此外,由於老年黃斑部病變和心血管疾病擁有相同的風險因素, 所以黃斑部病變病患大多數也患有心臟病。
他說,一般上早期的老年黃斑部病變,對病患並沒有任何影響,但病變蔓延至雙眼時,病患即使佩戴眼鏡也會視線模糊。一般上當病患一邊眼睛患有老年黃斑部病變,另一邊的眼睛也會隨着而來。因此,患有黃斑部病變的病患必須定期測試視力,並遵循眼科醫生的建議。
他也說,老年黃斑部病變以西方白人較多,因為他們的色素沈澱較少,容易受到紫外線的傷害而發生病變。
“初期老年黃斑部病變,可以通過補充輔助品如高抗氧化的維生素A、C、E、葉黃素、玉米黃質鋅等來延緩病情。”
藥物防止病情惡化
對於治療濕性老年黃斑部病變,他說,醫生可為病人注射抗血管新生因子(anti-VEGF)藥物,主要功能是抑制血管增生、滲漏或積水。這需要採取一至三個月時間進行藥物治療,之後也需要時間的觀察和追蹤病情。雖無法治愈,但是能夠阻止病情惡化,前提是治療需要視網膜未結疤以前進行。
目前,醫生可通過儀器診斷老年黃斑部病變,包括視力測驗、散瞳眼底檢查、眼部斷層掃描(OCT)、眼底熒光素血管造影(FA)等。
另外,阿姆斯勒表格(Amsler Grid)也是自我檢查的道具之一。民眾可在燈光明亮的室內,手持阿姆斯勒格,距離視平線30公分左右,用手遮着一只眼睛,用另外一眼凝視中心黑點,若看見條紋出現波形、斷線或變形線條、模糊或漏部位視線,便可能是老年黃斑部病變癥狀。
總而言之, 老年人應該定期到眼科做檢查以便可以提早發現眼疾如白內障,青光眼和老年黃斑部病變。這樣可以避免錯過最佳治療時機。
Source: guangming.com.my








































